Psoriasis
¿Qué es la psoriasis?
La psoriasis es una enfermedad inflamatoria crónica de la piel que se caracteriza por la aparición de lesiones rojizas escamosas preferentemente en codos, rodillas y cuero cabelludo, y que tiene la posibilidad de afectar a uñas y articulaciones. No es una enfermedad contagiosa ni hereditaria, y, aunque existe predisposición genética en las personas que la padecen, suelen estar involucrados además otros factores desencadenantes.
Se origina debido a una disfunción en el sistema inmune y puede aparecer en cualquier parte del cuerpo.
Se manifiesta en brotes con periodos de mejoría y de remisión o empeoramiento, pero la enfermedad se desarrolla de una manera particular en cada paciente. En ocasiones, dura toda la vida.
Aunque no conlleva un riesgo vital, según la Academia Española de Dermatología y Venereología (AEDV), esta enfermedad tiene repercusiones significativas en el ámbito físico, emocional, sexual, laboral y económico del paciente, y disminuye de forma relevante su calidad de vida, con un impacto similar al de la diabetes, la artritis o la enfermedad pulmonar obstructiva crónica.
¿Qué tipos de psoriasis hay?
La psoriasis presenta diversas formas clínicas, según la Sociedad Española de Reumatología (SER):
- Psoriasis vulgar (en placas). Es la más frecuente. El 90% de los adultos afectados presenta esta variante, que se caracteriza por la presencia de placas escamosas, rojizas, muy bien delimitadas, que suelen distribuirse de forma simétrica por el cuerpo. Generalmente, estas placas no producen síntomas aunque pueden producir un poco de picor. El cuero cabelludo, los codos, las rodillas y la región sacra son, con frecuencia, las zonas más afectadas. Los genitales se ven afectados hasta en un 30% de los casos. Las placas pueden persistir meses o años en las mismas localizaciones. Las lesiones pequeñas pueden confluir formando grandes placas de bordes geográficos o aclararse en el centro adoptando una morfología anular.
- Psoriasis gutata. En general, es muy poco frecuente, pero es la forma de presentación más habitual en niños y adolescentes (entre un 44% y un 95% de los pacientes infantiles la padecen). Se caracteriza por numerosas placas de pequeño tamaño (entre 0,5 y 1,5 centímetros) que aparecen principalmente en el tronco y cerca de las extremidades, aunque no suele afectar a plantas y pies. Suele aparecer en forma de brotes después de determinadas infecciones. En niños, las lesiones suelen remitir espontáneamente en semanas o meses, mientras que este tipo de psoriasis tiende a hacerse crónica en adultos.
- Psoriasis eritrodérmica. Se caracteriza por la aparición, de manera gradual o aguda, de un eritema o enrojecimiento de la piel que afecta a más del 90% de la superficie corporal. Existen casos graves que se asocian a síntomas generales. La complicación más frecuente es la sobreinfección.
- Variantes pustulosas. Son variantes de la psoriasis en las que se forman pústulas visibles a simple vista (pustulosis palmoplantar, acrodermatitis pustulosa, psoriasis pustulosa generalizada y psoriasis gestacional o del embarazo).
¿Quién padece psoriasis?
La psoriasis es una patología de distribución universal que afecta a entre el 1% y el 3% de la población, según estimaciones de estudios oficiales. Aunque no existe predominio de sexo -afecta por igual a hombres que a mujeres-, es más común en la raza blanca. Suele aparecer entre los 15 y los 35 años, aunque también puede afectar a niños y a personas mayores.
¿Cuáles son sus causas?
La psoriasis es una enfermedad inmunológica que, aunque no es hereditaria, sí cuenta con un componente genético.
La enfermedad comienza cuando los linfocitos T, un tipo de células blancas presentes en la sangre que ayudan a proteger el cuerpo contra las infecciones, se activan de manera indebida. Esto desencadena diversas respuestas inmunitarias, entre ellas, la proliferación y dilatación de los vasos sanguíneos de la piel y la proliferación de un tipo de células de la piel llamadas queratinocitos. En consecuencia, se acelera el proceso de renovación celular de la epidermis, que de treinta días (que es lo habitual) pasa a producirse en solo cuatro, lo que provoca que las células suban demasiado rápido a la superficie de la piel y se acumulen en la capa córnea, donde se forman placas de escamas blanquecinas.
¿Existen factores de riesgo?
Aunque, como hemos dicho, la psoriasis no es una enfermedad hereditaria, sí es frecuente que las personas que la sufren cuenten con antecedentes familiares de psoriasis. En concreto, una tercera parte de los pacientes tiene familiares directos con esta dolencia.
Es decir, la predisposición genética es uno de los factores que participan en la aparición y desarrollo de esta dolencia. Además, existen otros factores de riesgo:
- Infecciones. La psoriasis en gotas aparece con frecuencia poco tiempo después de una faringitis por estreptococo.
- Sufrir estrés emocional o tensión psicológica. La psoriasis suele empeorar en épocas de mayor estrés y mejorar en vacaciones.
- Tabaco. No solo aumenta el riesgo de psoriasis, sino que también puede aumentar la gravedad de la enfermedad. El tabaco también puede desempeñar un papel en el desarrollo inicial de la enfermedad.
Existen determinadas circunstancias que pueden provocar o empeorar un brote:
- Cambios en el clima que resecan la piel.
- Tomar ciertos medicamentos. Por ejemplo, beta-bloqueantes o sales de litio.
- Golpes o traumatismos. Algunos pacientes desarrollan lesiones de psoriasis en zonas de la piel en las que han sufrido algún trauma o rascado con anterioridad.
- Algunos estudios relacionan también la psoriasis con una alimentación rica en la ingesta de un ácido graso llamado ácido araquidónico (AA), presente en alimentos como la carne de vacuno, el cerdo, el pollo, los huevos, la leche de vaca, los cacahuetes, los lácteos y la mantequilla, entre otros.
¿Qué síntomas produce?
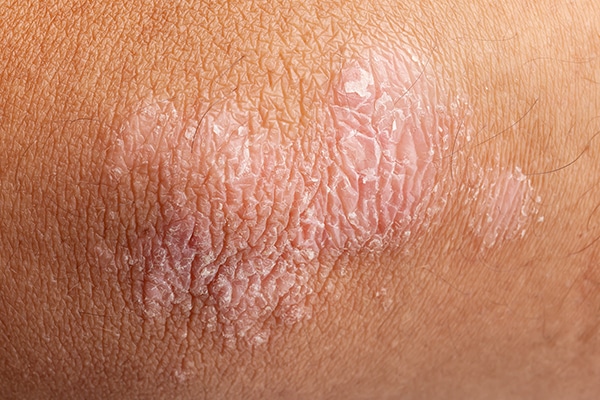
La principal lesión de la psoriasis son las placas o manchas rojas cubiertas de escamas blanquecinas de grosor variable, formadas por los queratinocitos que se acumulan en la piel. El tamaño y la forma de las placas varían en función del paciente e, incluso, en el mismo paciente: pueden ser de pocos milímetros o llegar a cubrir zonas corporales extensas. A veces las placas pueden estar rodeadas de un anillo más claro.
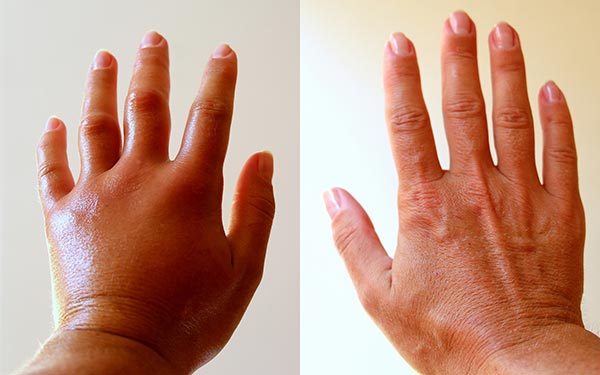
Estas placas, que pueden producir picor o dolor, suelen aparecer en codos, antebrazos, rodillas, la parte baja de la espalda, la cara, las palmas de las manos y las plantas de los pies, aunque depende de cada paciente y del tipo de psoriasis que padezca. También es frecuente que la enfermedad se manifieste en el cuero cabelludo y las uñas e, igualmente, puede aparecer en los genitales y dentro de la boca.
¿Cómo se diagnostica la psoriasis?
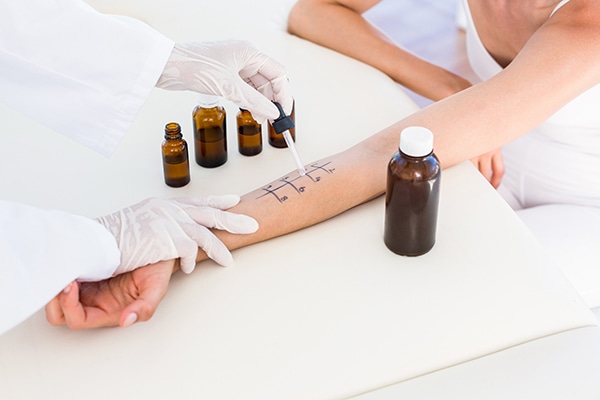
El diagnóstico de la psoriasis es fundamentalmente clínico y debe realizarlo preferiblemente un experto en dermatología por visualización de las lesiones.
En ocasiones, puede ser difícil de diagnosticar, porque los síntomas se parecen a los de otras enfermedades cutáneas, por lo que puede ser necesario examinar una pequeña muestra de piel en el microscopio. Así mismo, una maniobra exploratoria clásica de la placa de psoriasis es el raspado metódico de Brocq, que se realiza con una cucharilla metálica sobre una placa sin tratar.
¿Cómo se trata la psoriasis?
Aunque todos los tratamientos de la psoriasis son efectivos para la mayoría de los pacientes, ninguno lo es para todo el mundo, ya que la respuesta a cada tratamiento varía de una persona a otra.
Solo excepcionalmente la psoriasis se cura de manera permanente, pero lo habitual es que sea recurrente y crónica. El tratamiento, enfocado al control de los síntomas y la prevención de infecciones secundarias, depende de factores como la gravedad de la enfermedad, el tamaño de las placas, el tipo de psoriasis y la reacción del paciente ante ciertos tratamientos.
De acuerdo a los anteriores factores, el tratamiento puede ser:
- Tratamiento tópico (aplicado directamente en la piel o el cuero cabelludo en forma de lociones, ungüentos, cremas y champús). Se utilizan sobre todo corticoides tópicos, sustancias derivadas de la vitamina D, retinoides tópicos, breas y alquitranes, ácido salicílico y urea. Su objetivo es reducir la inflamación y el reemplazo celular, reducir la actividad del sistema inmunitario, descamar la piel y destapar los poros y suavizar la piel.
- Fototerapia. En casos de psoriasis más extensa, se utiliza la exposición a la radiación ultravioleta UVB, bien sea natural -producida por el sol-, bien artificial. También existe un tratamiento llamado PUVA, que combina el uso de la luz ultravioleta con un medicamento que sensibiliza la piel a la luz.
- Tratamiento sistémico. En casos graves de psoriasis, el especialista puede prescribir medicamentos como retinoides sistémicos o inmunosupresores (que inhiben el sistema inmune). Normalmente, no se usan antibióticos para el tratamiento de la psoriasis, a menos que se sospeche una infección bacteriana.
- Terapia combinada. Combina los tres tratamientos anteriores (los que se aplican en la piel, la fototerapia y los tratamientos sistémicos). Puede dar mejores resultados, además de que permite muchas veces usar una dosis más baja de cada tipo de terapia.
10 consejos para controlar la psoriasis
Aunque solo de manera excepcional la psoriasis se cura definitivamente, adoptar una serie de hábitos puede ayudar a prevenir y/o mejorar los brotes en quienes padecen esta enfermedad:
- 1. Cuida tu alimentación.
Existen tres aspectos de la alimentación que tienen un efecto importante en la evolución de la enfermedad: mantén un peso adecuado y, si existe obesidad, realiza una dieta baja en calorías para perder peso; potencia los productos vegetales (menos carnes y grasas animales); y consume abundantemente (más de tres raciones a la semana) fuentes de ácidos grasos omega 3 (salmón, caballa, arenque, sardina, y/o fuentes añadidas a alimentos, como lácteos, margarinas). - 2. Mantén una higiene diaria y muy cuidada.
Dúchate todos los días o incluso date un baño caliente y con sustancias emolientes para reducir el picor, hidratar las placas de psoriasis e, incluso, relajarte. También es fundamental cuidar la piel, hidratándola con lociones que la suavicen y aumenten su elasticidad, y no aplicando colonias ni perfumes directamente sobre ella, ya que la sequedad, además de causar picor e irritación, puede empeorar la psoriasis. - 3. Presta atención a tus manos y pies.
El cuidado de estas partes del cuerpo es muy especial: recorta bien las uñas y evita las manicuras que puedan dañar su superficie; y usa calzado cómodo en los casos de psoriasis plantar, evitando rozaduras que pueden contribuir a agravar el cuadro. Y en general, no utilices prendas de lana o fibras artificiales, ni el abrigo en exceso, porque pueden aumentar el picor de la piel psoriática. - 4. Utiliza cosméticos adecuados.
Una elección equivocada puede provocarte una piel más seca y tirante, y más picor y descamación, lo que puede dificultar que tus tratamientos tópicos actúen eficazmente. El pH de los productos debería estar entre 4 y 4.5, es decir, ligeramente ácido, como nuestra piel. La piel con psoriasis puede oler de una forma especial, por lo que es básica la elección de un buen jabón para lavarse; evita los geles y champús agresivos, así como las esponjas u otros utensilios (guante de crin, manoplas, cepillos, etc.) que puedan irritar la superficie cutánea. Además, para disminuir la hiperqueratosis podemos aplicar productos que renueven la piel como los alfa y beta-hidroxiácidos. - 5. Pelos fuera.
Cuando te afeites, opta por un método suave y usa siempre, antes y después, una crema emoliente, calmante y reductora de la descamación. Respecto a la depilación, no existe un sistema mejor para los pacientes con psoriasis respecto a la población general, aunque no se puede realizar fotodepilación en áreas activas de psoriasis por el riesgo de quemaduras. - 6. No huyas del sol.
En la mayoría de los casos, la luz solar y los rayos ultravioletas son beneficiosos para la psoriasis, al frenar la hiperproliferación de células en la placa. Por eso, es conveniente exponerse al sol, pero tomando siempre las precauciones adecuadas para no sufrir quemaduras solares ni demasiada sequedad en la piel. Sobre todo, no olvides aplicarte fotoprotección con un factor mínimo de 30 media hora antes de tomar el sol, ni de renovarla tras el baño. - 7. Dale una oportunidad a los balnearios y la playa.
La estancia en un balneario, el reposo, la tranquilidad, la aplicación de sales, barros, emolientes, aguas tratantes, etc… puede ser muy beneficiosa para tu enfermedad. Y en la playa, además te beneficiarás de los minerales presentes en el agua del mar (el sodio, magnesio, bromo, iodo y calcio) y en la propia arena. - 8. Lactancia sí, pero con precauciones.
Si acabas de ser madre y deseas dar el pecho a tu bebé, informa antes a tu médico, pues es posible que algunos medicamentos puedan llegar a la leche tras haber penetrado por la piel en otra parte del cuerpo. Por otra parte, justo antes de la toma, humedece tus pezones con hidratantes intensos para que puedas amamantar sin molestias. - 9. Intenta quitarle hierro al asunto.
Si tu hijo tiene psoriasis, no te obsesiones con la enfermedad y ayuda también a tu hijo a entenderla con naturalidad: por ejemplo, jugad juntos con los ungüentos y cremas hidratantes para que no entienda el tratamiento como un castigo. Y, por supuesto, fomenta el contacto físico con él: acarícialo, bésalo y abrázalo todo lo posible. - 10. Sigue el tratamiento y consulta a tu dermatólogo.
Es muy importante que aprendas cómo y cuándo debes aplicar tu tratamiento para conseguir el máximo rendimiento de los productos utilizados y evitar efectos secundarios incómodos y molestos. Para ello, sigue fielmente las instrucciones de tu especialista y consúltale ante cualquier duda.
Fuentes
- Academia Española de Dermatología y Venerología (AEDV). “Documento de consenso sobre la evaluación y el tratamiento de la psoriasis moderada/grave del Grupo Español de Psoriasis de la Academia Española de Dermatología y Venereología”.
Clínica Universitaria de Navarra (CUN). - Sociedad Española de Reumatología (SER).
- Acción Psoriasis.
- Clínica Ruber.
- Centro Nacional de Distribución de Información del Instituto Nacional de Artritis y Enfermedades Musculoesqueléticas y de la Piel (NIAMS). Institutos Nacionales de la Salud (NIH).
Artículo “La Alimentación y la nutrición en la Psoriasis” Dra. Carmen Gómez Candela y Dra. Viviana Loria Kohen. Unidad de Nutrición Clínica y Dietética. Hospital Universitario La Paz de Madrid Artículo publicado en la revista Psoriasis Nº 65. Enero-marzo 2011.
Departamento Médico de Laboratorios Cinfa.
*Esta información en ningún momento sustituye la consulta o diagnóstico de un profesional médico o farmacéutico.